运动障碍疾病曾被认为是神经病学的主要诊断分支,主要依靠现象学进行诊断,现已发展成为神经病学最具治疗导向的领域之一。系统的学习运动障碍疾病的治疗非常必要。
《Neurologic Clinics》杂志以“运动障碍疾病的治疗”为专题,邀请了最好的专家来提供全面、公平和权威的综述。这些综述用了很多的图片和表格阐述此类疾病的治疗方法,以提高每篇文章的临床和科学价值。非常感谢《Neurologic Clinics》的工作人员和撰写综述的专家教授们,本期我们团队翻译《Neurologic Clinics》杂志的运动障碍性疾病第八篇,
Tourette综合症的药物和手术治疗,仅供大家学习。
关键点
1、Tourette综合症是一种以抽动为主要运动障碍的经常伴有精神症状的复杂神经精神疾病。
2、药物治疗可以改善抽动的严重程度和频率,但需要多种治疗措施来充分缓解抽动和合并症,避免剂量限制的副作用。
3、针对抽动的非药物治疗也可能是有益的,但出现许多合并症时获益可能较小。
4、新出现的药理学方法和外科干预,如脑深部电刺激,正在被研究,分别解决耐受性和难治性症状的问题。
概述:抽动的定义
抽动是在正常活动或说话的背景下发生的不自主或半自主的、突然、短暂、间歇、重复的运动,或肌肉收缩(运动性抽动)或声音(发音抽动)。他们经常在不正常的环境或不合适的情况下出现,且存在夸张、有力和重复的特质,因此易引起人们的注意。他们倾向于遵循一个起起伏伏的过程,在没有特定的诱因或刺激因素的情况下,旧的抽动消退或新的抽动出现。抽动的其他特征包括:
1、在运动或发音抽动发生前,出现感觉先兆
例如:眼睛灼痛或发痒,然后出现眨眼抽动;在清嗓抽动之前出现咽喉部发痒或不适;耸肩抽动前局部肌肉紧张
2、这种感觉在动作或声音完成后暂时缓解
患者可能会反复出现抽动,直到出现“刚刚好”的感觉。
3、抽动(运动或声音)可瞬时抑制
抽动的表现在不同的环境中会有所不同(例如,学校和家庭)
长期抑制抽动可能会导致“精神紧张”,从而导致更剧烈的抽动爆发
4、抽动是易受暗示的,意思是仅仅讨论抽动并引发他们的表现
5、抽动症可以在高度集中于一项任务或分散注意力时得到改善
6、抽动会随着压力、疲劳或刺激而加重
抽动的原因
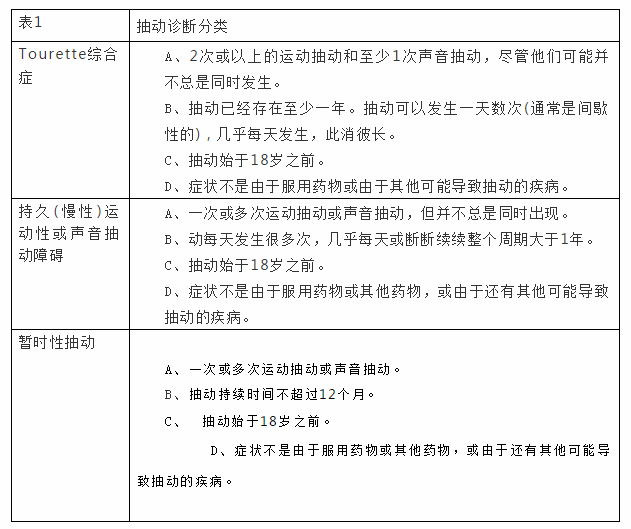
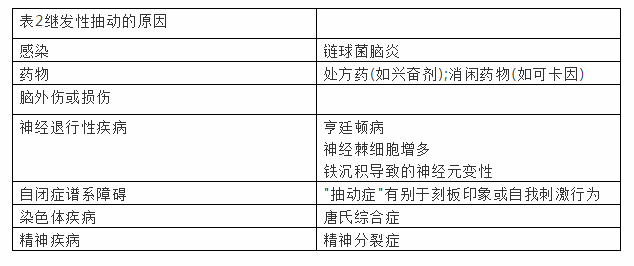
抽动秽语综合征(TS)是抽动综合征最常见的病因,但并非所有抽动患者都符合TS的诊断标准(表1)。除了这些诊断分类外,继发性抽动也可作为其他疾病的组成部分出现(表2)。
识别Tourette综合症的合并症
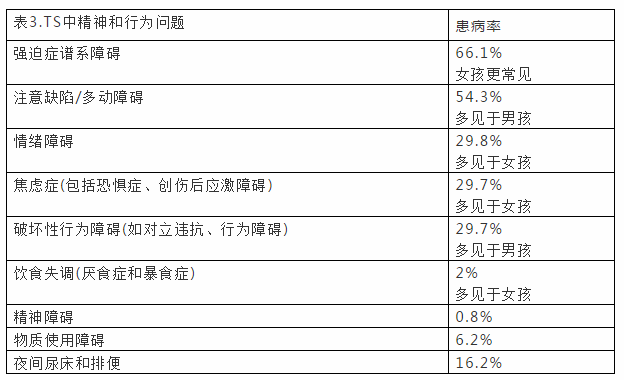
虽然TS的诊断标准是基于抽动,但经常存在精神和行为特征,识别它们很重要(表3)。合并症如注意缺陷障碍或强迫症,当症状未得到解决时,可能会影响抽动的严重程度,单独导致功能障碍或残疾,因此识别和处理抽动伴随的这些特征是综合治疗抽动秽语综合征患者的关键。
Tourette综合症的流行病学和自然史
在5 - 17岁的儿童中,大约有1%患有抽动,而在这个年龄段中,每160名儿童中就有1名(0.6%)患有抽动秽语综合征。男孩出现症状可能性大约是女孩的3到4倍。
抽动秽语综合征通常被认为是一种神经发育障碍,主要发生在儿童和青少年时期,并倾向于在成年后缓解或显著改善。随着时间的推移,运动抽动表现出由嘴侧至尾侧进展,典型的发病年龄为4 - 6岁。接下来可能是声音抽动,首先是简单的发声,然后是复杂的单词和/或短语。值得注意的是,注意力缺陷的特征可能先于抽动发作,而强迫症更可能在抽动变得明显之后表现出来。
研究表明,抽动最严重的时期往往是10到12岁。在此之后,大约50%的患者在成年后抽动会消失,40%-50%的抽动会有不同程度的改善,大约5%-10%的人在十几岁后抽动会逐渐恶化。抽动发作期一般都在成长期,大约五分之一的人会严重影响上学。当最严重抽动的时期过去,合并症如强迫症和注意力缺陷/多动障碍可能会持续或恶化。
病人评估概述
使用上述特征正确识别抽动现象是治疗慢性抽动的重要第一步。接下来应该评估抽动的严重程度、频率以及对日常功能和活动的影响。一个基本的抽动清单可以执行,以了解运动和声音抽动的广度和复杂性。耶鲁大学全球抽动严重程度评分(YGTSS)是评估抽动严重程度和损伤最广泛使用的正式量表(表4),但时间限制可能会限制其在日常患者管理中的适用性。在临床试验中,YGTSS总分(TTS)降低35%,或6 - 7分,表明临床治疗有反应。
除了这些方面,临床医生还应该包括对可能影响治疗建议和依从性的治疗目标和偏好的评估。当确定共病时,应与患者和/或护理人员进行讨论,优先考虑最具损害的特征,以根据患者的个体需要制定治疗策略。
美国神经病学学会发表了以下A级和B级关于评估抽动患者的建议:

Tourette综合症的治疗
A、临床医生必须从患者的角度和照护者的角度评估与抽动相关的功能损害。
B、临床医生必须从患者的角度和照护者的角度评估与抽动相关的功能损害。
C、临床医生应该推荐向患者的教师和同龄人推荐心理教育资源,如美国Tourette协会。
D、临床医生应确保对患有抽动的患者进行注意力缺陷/多动障碍等共患病的评估。
E、临床医生应该评估抽动患者的注意力缺陷/多动障碍症状负担。
F、临床医生应确保对患有抽动的患者进行合并强迫症的评估。
G、临床医生必须确保对抽动患者进行适当的焦虑、情绪和破坏性行为障碍筛查。
H、临床医生必须询问抽动患者的自杀想法和自杀企图,并参考适当的资源。
管理目标
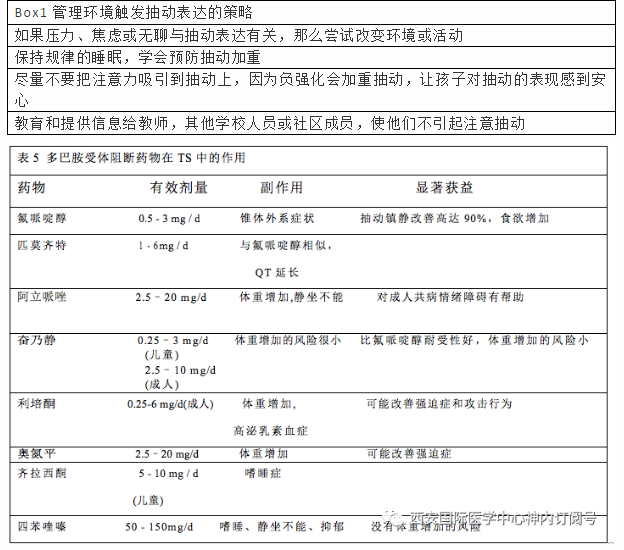
与其他疾病一样,治疗的目标是将症状降到最可控的水平,并最大限度地提高耐受性和对推荐治疗方案的依从性。应对治疗方案及其潜在的风险和益处进行评估。应该明确的解释清楚,在大多数个体中,尽管治疗干预,仍将不可能实现彻底的抽动缓解,且抽动可以反复出现及缓解。应描述抽动动态演变过程,并应提供减轻环境压力和其他潜在诱因的技巧(方框1)。应教导父母和护理人员认识共病的存在以及它们与抽动严重程度的相互作用。关于这些和其他问题的心理教育在病人管理的最初方法中扮演着重要的角色。
药物治疗方案
多巴胺受体阻断药物
多巴胺受体阻断药物(DRBDs)仍是美国食品药品监督管理局批准的唯一治疗抽动的药物,包括氟哌啶醇、匹莫齐特和阿立哌唑(表5)。虽然其他的DRBDs也进行了研究,但许多药物的疗效与氟哌啶醇相似。然而,这类药物可能引起副作用,如嗜睡、体重增加、食欲增加、QT延长和急性肌张力障碍。氟非那嗪是一种典型的神经安定药,可能具有抗抽动作用,耐受性较好,副作用小,几乎没有体重增加的风险。非典型的抗精神病药物,如利培酮和奥氮平也可以帮助控制强迫症和攻击行为(见表5)。
针对多巴胺能系统的新药,如囊泡单胺转运体2型抑制剂和多巴胺D1拮抗剂,正在研究用于治疗TS的抽动,其耐受性可能比DRBDs更好。VMAT2抑制剂的使用,如氘代丁苯那嗪 (dTBZ)和缬苯那嗪(VBZ)基于临床经验使用四苯喹嗪治疗TS的抽动症。这些药物都在减少给药频率和维护基线DRBDs水平方面存在一定优势,维护基线DRBDs水平主要是基于经验治疗其他运动过度的运动障碍,比如亨廷顿舞蹈病 (dTBZ)和迟发性运动障碍(dTBZ 1 VBZ)。在一项对23名患有TS的青少年受试者的开放标签调查中,平均剂量32.1 mg使TTS评分比基线降低了37.6%。目前正在进行随机、双盲、安慰剂对照试验。D1受体拮抗剂Ecopipam在40名儿童和青少年中进行了随机、安慰剂对照交叉研究设计,与安慰剂相比,积极药物治疗在30天内有更大的抽动减少(TTS减少3.2分)。一项对成人的开放标签研究也显示抽动改善(TTS大约降低5分)。
α2-受体激动剂
α2-受体激动剂,如可乐定和胍法辛,通常被推荐作为治疗抽动的一线药物,尤其是在轻度的时候(表6)。

可乐定激活蓝斑的突触前自身受体导致去甲肾上腺素释放和转运减少,胍法辛刺激中枢α2肾上腺素能受体导致从血管运动中心到心脏和血管的交感神经冲动减少。这些药物可以用于治疗儿童注意力缺陷/多动症,但在TS的临床试验中结果不尽相同。一项精心设计的随机研究表明,在患有TS共病ADHD的患者中,使用可乐定、哌醋甲酯、可乐定 哌醋甲酯或安慰剂,包括可乐定在内的治疗方案在统计学上显著改善了抽动和多动症的多动/冲动方面。一项meta分析显示α2受体激动剂,对患有TS合并ADHD的患者存在中到重度的抽动改善,但当不合并ADHD时,改善效果较小。因此,建议α2受体激动剂用于TS合并ADHA患者中,因为抽动和多动/冲动都可以得到改善。
抗癫痫药物
在TS中研究的两种主要抗癫痫药物包括托吡酯和左乙拉西坦。托吡酯增强γ-氨基丁酸(GABA) A型受体介导的氯离子流动,从而增强GABA介导的抑制,左乙拉西坦通过降低锌和βcarbolines的作用增强GABA-A受体的氯离子内流。在这两种药物中,托吡酯已被证明可以减少抽动(见表6),但左乙拉西坦的临床结果并不一致。在29名患有TS的受试者中,托吡酯平均剂量为118 mg/d时,双盲安慰剂对照研究显示托吡酯平均减少了53.6%的TTS,而安慰剂组为19.7%。值得注意的是,副作用,并无如嗜睡/镇静和体重增加等副作用。在一项回顾性评估中,41名受试者的平均稳定治疗剂量为146.3 mg/d,其中75%的人在治疗后抽动症状得到了中度到显著程度的改善。因此托吡酯可能是治疗TS患者抽动的替代药物。
γ-氨基丁酸受体激动剂
GABA激动剂可引起中枢神经系统广泛的非特异性突触传递抑制。氯硝西泮是一种GABA-A激动剂,属于苯二氮卓类,存在嗜睡和成瘾的风险,在TS或抽动障碍的临床试验中尚未得到充分研究。它在TS中的作用可能是间接的,比如,作为一种抗焦虑药或催眠药。巴氯芬是一种用于治疗痉挛的GABA-B激动剂。尽管尚未进行更严格的研究,但单项开放标签和小随机试验均表明,儿童的抽动得到改善。氯硝西泮和巴氯芬可能被认为是抽动的补充治疗,因为它们的使用证据很低。
肉毒杆菌毒素注射
肉毒杆菌毒素(BoNT)通过阻断神经肌肉连接处乙酰胆碱的释放,减少肌肉痉挛和异常运动,产生的效果可以持续大约12周。来自2项研究的证据表明,对TS患者的局灶性运动抽动和声音抽动有疗效。一项随机、双盲对照临床试验中,18名单纯运动抽动的受试者接受了面部、颈部或肩部抽动的治疗,并使用视频测量抽动频率(抽动/分钟)的变化。剂量根据研究者的经验,使用相同的指导方针管理相同的肌肉张力运动。与安慰剂5.8%的恶化相比,使用BoNT治疗的抽动改善了39%。这项研究还调查了先兆冲动,并发现在积极治疗的患者中抽动相对减少,但患者并未表现出先兆冲动的改善。
在一项开放标签的研究中,30名声音抽动的患者,2.5 单位肉毒素A被注射到每个声带,声音抽动改善93%。据报道,50%的人没有抽动,先兆冲动也减少了。BoNT治疗的副作用包括注射肌肉的短暂无力和声音低沉。
这些数据表明,局灶性和/或单纯抽动的频率,如眼睑痉挛、颈肌张力障碍或声音抽动和先兆冲动,可通过注射BoNT改善。当出现难治性抽动,或药物治疗效果不足或出现剂量限制的副作用时,应考虑这种治疗。
非药物治疗方案
习惯逆转训练
习惯逆转训练(HRT)在TS中由3个部分组成:意识训练,竞争反应训练,放松治疗/焦虑管理与社会支持和奖励。在意识训练中,病人被教导要察觉他们的先兆冲动和抽动之前的早期运动异常。在竞争反应训练中,病人识别与特定抽动表现不相容的行为,并被教导在抽动早期发现时实施这些行为。8个1小时的训练是标准的。获益的病人是那些在认知上足够成熟,能够理解治疗的目标,能够适应频繁的诊所就诊,并且能够在家实践这些策略的人。在随机对照试验中,包括患有TS的成人和儿童,HRT已显示减少抽动18%至37%。
抽动的认知行为干预(CBIT)
认知行为干预是将HRT与心理教育、功能行为干预相结合。在CBIT中, HRT的第三个组成部分(如上所述)被功能干学习所取代,例如以有助于减少抽动的方式改变日常活动。CBIT也基本上是在8个1小时训练。
一项TS行为疗法的荟萃分析发现,HRT和CBIT都能帮助减轻抽动的严重程度,其治疗效果类似于药物治疗,而且比单纯的心理教育效果更好。需要治疗3个患者获得治疗效果的OR是5.77。然而,也存在局限性:合并ADHD的治疗效果可能较差,年龄越大,获得治疗效果需要的时间越长。此外,这种行为干预的限制可能是由于缺乏合格的从业人员。最近的证据表明,通过远程医疗提供这些干预措施是有效的。长期效果没有得到很好的研究。
大麻/大麻类
多年来,病例系列和轶事报道表明,大麻类物质可以减轻TS患者的抽动,虽然还未确定其相关机制与抗抽动、改善焦虑或睡眠,或影响合并症,如ADHD或OCD等有关。尽管通常被认为是“天然的”,但大麻成分的产品并非没有风险,会导致头晕、嗜睡、感觉“high”、头痛、红眼、食欲增加、口干、短期记忆和注意力下降。更严重但不常见的影响包括精神病、欣快感和高度焦虑
在TS患者应用delta-9-tetrahydrocannabinol (THC,主要的精神活性物质是大麻)的数据有限。在12个成年TS患者中进行的一项双盲安慰剂研究,每天5-10mg THC较安慰剂相比显著减少自我报告的抽动严重程度和整体功能改善。 24名成年TS患者中进行的一项为期6周、双盲、安慰剂对照研究也显示较安慰剂相比,THC有部分改善(并非全部),7名受试者被随机分配接受THC治疗,2周的治疗后他们的抽动症状与安慰剂相比明显减轻,并持续至整个6周实验。。
尽管有这些令人鼓舞的结果,临床医生应该意识到,基于大麻的化合物在每个州受到不同的监管(或者根本没有监管),而且对医用大麻的测试和验证也因州而异。因此,没有建立一致或统一的剂量。四氢大麻酚及其相关化合物对儿童和青少年的安全性尚未确定,可能存在担忧。目前,使用THC和非THC化合物治疗TS的抽动症状的替代策略正在进行临床试验, (www.clinicaltrials.gov: NCT03087201、NCT03247244、NCT03066193、NCT03058562)。在这些治疗可用之前,临床医生应了解有关大麻产品获取和处方的地方立法,以及潜在的风险和获益,并相应地向成年TS患者提供建议。
联合疗法
在治疗TS患者时使用多种治疗方式和药物制剂是一种被广泛接受的策略,特别是在治疗伴有抽动的共病时。在某些情况下,药物制剂的最初选择可以着眼于两个与TS相关的特征(例如,使用可乐定同时改善抽动和ADHD),但在某些情况下,可能需要为其中一个或另一个特征添加额外的药物。此外,行为疗法和药物制剂的结合可能是必要的,以有效管理个体患者的整个疾病表现,甚至是不同药物类别的组合。值得注意的是,缺乏关于如何实施这些组合的循证指南。但是,应当考虑以下几项一般性策略:
A、避免一次启动一个以上的药物。
B、在确定一种药物的效果和持续治疗的风险/益处之前,探索其全范围的剂量(同时评估副作用)。
C、考虑抽动加重是情境性的还是环境性的,可以通过心理教育来解决,然后再添加其他治疗。
D、如果需要额外的症状控制,需要进一步的药物调整或管理,在增加另一种治疗之前考虑是否需要继续先前的治疗。
手术治疗方法
回顾1960年至2003年期间关于TS神经外科治疗的文献,发现有65例顽固性TS采用消融手术治疗,但几乎没有成功,有时甚至出现严重的并发症。首次报道脑深部电刺激(DBS)治疗TS是在1999年,一个42岁的男性,行双侧丘脑核刺激治疗,试图复制先前由Hassler和Dieckmann描述的方法,并获得了相对的成功。从最初报告开始,使用DBS治疗难治性TS病例越来越多,多种靶点和刺激方法正在研究中。最具支持性证据的3个主要靶点是丘脑中央核-束旁核(CM-Pf)复合体、苍白球前内侧(amGPi)和苍白球腹后侧 (pvGPi)。
虽然许多开放标签报道、RCT实验显示DBS明显改善TS患者抽动症状,但迄今发现在盲法与非盲治疗阶段存在很少的差异(表7),提示手术治疗在复杂的疾病存在挑战,需要更好的实验设计进一步调查疗效。
虽然已经认识到对传统药物和行为治疗反应差的TS患者可供选择有限,DBS的使用仍然是临床研究阶段,不应该建议没有仔细考虑之前的治疗方案和反应,并存病的严重程度和稳定性,手术风险/收益,社会心理和情感健康状况的患者。在更新的推荐中,Tourette综合症协会国际脑深部电刺激数据库和注册研究组建议,对于严重TS患者候选DBS的包括标准如下:
1. 由临床医生根据DSM-V标准诊断的TS
2. 年龄不是一个严格的标准。当地伦理委员会参与涉及18岁以下人员的案件,以及被认为是“紧急”的案件(例如,因突然发作而即将瘫痪)
3.抽动严重程度:YGTSS大于35/50
4.抽动是致残的主要原因
5.保守治疗难治抽动(3类药物或CBIT试验失败)
6.合并的内科、神经和精神疾病治疗稳定3至6个月
7.社会心理环境稳定
8.对建议治疗的依从性好
9.神经心理状况表明受试者可以忍受手术的要求,术后随访和不良结果的可能性
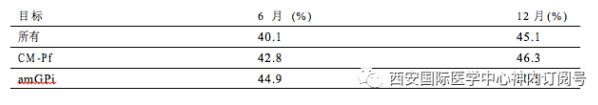
由于没有比较数据存在,刺激目标的选择将由DBS治疗团队自行决定,在这种情况下,对刺激前后的症状进行全面评估和记录是至关重要的。治疗团队可以从现有Tourette国际DBS公共数据库和注册表了解治疗情况,以抽动改善分数设定目标 (表8)。有趣的是,amGPi组(n =18) 与丘脑(n =51)和pvGPi组(n =17)相比,在1年后展示了更大的YGTSS总分减少,虽然病人选择的差异,患者基线特征,治疗方法的影响不能被排除在外。还应指出的是,本报告并没有单独分析YGTSS的TTS。整个队列中的不良事件包括刺激相关的不良事件(构音障碍占6.3%,感觉异常占8.2%)、感染(2.5%)和脑出血(1.3%)。随着注册的继续,将有更多指导临床护理的长期数据可用。
治疗抵抗和并发症
抽动通常不能完全通过药物或非药物方法控制。因此,应明确讨论治疗目标,包括没有治疗反应程度的预测因子。然而,虽然没有正式定义,有许多可能的原因,TS患者可能出现治疗难治,包括:
表8在国际TS-DBS 公共数据库和登记中,耶鲁全球抽动严重程度评分从基线的目标降低
A、相应药物试验不足(如剂量过低或滴定不足,治疗时间过短,试验药物种类有限)
B、副作用和/或药物依从性差
C、对运动症状的错误认识(例如,刻板或精神心理运动被误诊为抽动)
D、获得所有可用疗法的机会有限(行为疗法可能尤其如此)
E、合并的精神疾病(或比抽动影响更严重)没有被解决,导致扰乱学校/工作、家庭或社会功能。
Tourette综合症的并发症
对于任何患者的临床病程没有明确的预测因子,个体的表型可能在患者之间存在显著差异。然而,TS患者可能会因各种原因要求或需要紧急评估,原因如下:
恶性Tourette综合症
在三级转诊中心,张及其同事将恶性TS定义为TS症状或相关行为共病急诊就诊超过2次或住院超过1次。一项回顾性综述,在3年的时间里,所有TS患者中有5.1%符合标准。入院或急诊的主要原因是外伤、自残行为、无法控制的暴力和脾气、自杀意念/企图,而恶性TS患者更有可能有OCD或强迫性行为(OCBs)的个人病史,这表明OCD/OCBs可能在“恶性”症状的发展中发挥核心作用。
秽语症
秽语症是指由淫秽词语或短语组成的声音抽动,更有可能出现行为的冲动和淫秽的社会不当行为。更严重的抽动是秽语症的最佳预测因子,而秽语症与生活质量的显著降低相关。当患者出现这种症状特征急需管理时,管理策略包括:
A、调查可能导致症状增加/恶化的心理社会因素
B、推进药物治疗和/或行为治疗
C、启动BoNT注射
抽动“状态”
抽动“状态”是Kovacs和他的同事提出的术语,指TS运动亢进症状的急性或亚急性恶化,但与先前的抽动不同(如更严重、更复杂、持续时间更长)。其他提示特征可能包括:
A、严重的系统性疾病,如心脏/呼吸困难,自主神经失调,或横纹肌溶解
B、持续时间可能是几分钟到几天(最短的报告持续时间大约是15分钟)
C、原因可能与停用抗抽动药物、合并感染或严重的心理困扰(如身体或情感创伤)有关。
D、值得注意的排除标准包括抗精神病药物恶性综合征、药物撤退紧急运动障碍和提示恶性TS的特征
E、管理策略可能包括重新使用先前停用的药物,增加其他基线或替代药物的剂量,增加苯二氮卓类药物,如氯硝西泮,或轻/深度镇静
“鞭打”抽动
这种复杂的抽动指的是一种反复的、强烈的、经常伴肌张力障碍,颈部伸展、屈曲或旋转,可导致颈髓病,可能是由于颈髓慢性重复损伤,也可能是由于急性椎间盘突出伴脊髓压迫,曾描述过1例椎体脱离。当遇到鞭打抽动时,应考虑快速启动BoNT注射,以防止神经系统后遗症。
结果评估,调整治疗和长期建议
需要对抽动的严重程度、频率和损伤进行定期评估,以确定是否需要进行药物治疗、修改治疗方案或引入新的治疗模式。在每次就诊时都要评估共病的存在和严重程度。当儿童接近抽动史上最严重的时期时,患者和家属/照顾者应该被告知这种可能性,以及之后症状开始好转的可能性。在青春期后期,一旦抽动明显开始改善,就有可能开始停用药物来确定是否仍然需要药物治疗。目前还没有特别的指导方针,但是为了避免可能出现的严重症状恶化,应该逐步减少用药,一次一种。尽管抽动可能有所改善,但青少年和年轻人仍可能继续经历烦人的共病,这些应继续进行适当的评估和管理。在潜伏期过后,成年人可能会经历抽动复发,通常是在压力因素的背景下,如药物使用或其他生活事件。
总结
TS中抽动的有效管理需要进行心理教育,并与患者、家属和/或看护者讨论治疗目标和期望。应当始终确定精神病合并症的存在和严重程度,以确定这些症状是否需要干预,仔细选择可以同时治疗一种以上症状的药物。非药物治疗,如行为治疗应考虑提供。在特定情况下,BoNT注射可能是靶向治疗特定抽动的有用辅助手段。在考虑采用外科手术治疗抽动前,应对可能导致治疗难治的因素进行仔细评估,并应让患者/护理者意识到该手术仍在调查中。
Joohi Jimenez-Shahed, Medical and Surgical Treatments of Tourette Syndrome,https://doi.org/10.1016/j.ncl.2020.01.006

